Seit 1. Januar 2021 müssen Krankenkassen für jeden gesetzlich Versicherten eine elektronische Patientenakte (ePA) zusammen mit einer App bereitstellen. In dieser App können Versicherte alle medizinische Daten und Dokumente speichern und diese Dritten zur Einsicht zur Verfügung stellen. Bisher galt für die ePA das Opt-in-Verfahren, Versicherte mussten sich also aktiv für die ePA registrieren lassen. Demnächst soll nun das Opt-out-Verfahren gelten, das heißt, jeder Versicherte erhält automatisch eine ePA und muss der Nutzung einer solchen aktiv widersprechen. Dient die ePA tatsächlich nur einer besseren Diagnostik und Therapie oder geht es bei der Nutzung medizinischer Daten auch um ein neues Geschäftsmodell mit gigantischen Renditechancen? Ist diese so unscheinbare ePA vielleicht nur das Einfallstor für die totale Überwachung des menschlichen Körpers, die final in digitalen Körpernetzwerken enden könnte, mit dem Ziel, den gesamten menschlichen Körper der finanziellen Verwertung zuzuführen? Werden in einer nicht allzu fernen Zukunft sämtliche Körpervorgänge durch intelligente Algorithmen verwaltet? Und werden diese Algorithmen irgendwann einmal darüber entscheiden, wer gesund und wer krank ist, und wer aufgrund dieser Einschätzung einer Therapie zugeführt werden muss? Ich gebe zu, so weit ist es “noch” nicht, doch die Vorgänge im Bereich der Digitalisierung des Gesundheitssystems sind mehr als bedenklich. Der Wechsel zum Opt-out-Verfahren hat nichts mit einer besseren Gesundheitsversorgung zu tun, vielmehr geht es darum, die Vorgaben der EU umzusetzen, die immer vehementer eine Europäische Gesundheitsunion fordert. Und das WEF sieht Gesundheitsdaten bereits als eine Währung für die schöne neue digitale Welt. Wer die intellektuellen Fähigkeiten besitzt, das, was aktuell geschieht, ein paar Jahre in die Zukunft zu denken, der wird nicht umhin können, eine mögliche Gesundheitstyrannei zumindest in Erwägung zu ziehen.
Die elektronische Patientenakte (ePA), die im Rahmen des Terminservice- und Versorgungsgesetzes (TSVG) etabliert wurde, ist, wie nachfolgende Recherchen zeigen, der Einstieg in die totale Digitalisierung des menschlichen Körpers. Das Gesetz verpflichtet gesetzliche Krankenversicherer, die Infrastruktur für eine ePA bereitzustellen, doch ihre Nutzung fiel bisher unter das in § 343 Abs.1 Ziffer 3 und 4 SGB verankerte Prinzip der informierten und freiwilligen Einwilligung im sogenannten Opt-in-Verfahren. Da es kaum Nachfrage nach der ePA gibt, laut Susanne Ozegwiski, Abteilungsleiterin für Digitales und Innovation des Bundesgesundheitsministeriums (BMG), nutzen sie gerade einmal 0,7 Prozent der Versicherten, ist der Wunsch des BMG, bis 2050 80 Prozent der Versicherten zur Nutzung der ePA zu bewegen, in weite Ferne gerückt.
Der Widerwille der Deutschen, ihr sensibelsten Daten in einer ePA verwalten zu lassen, konterkariert auch die von der Europäischen Kommission geforderte digitale Gesundheitsunion. Aus diesem Grunde hat sich die Ampelkoalition aus SPD, Grünen und FPD wohl auch für das Opt-out-Verfahren stark gemacht. Festgezurrt wurde diese Entscheidung in dem am 24.11.2021 veröffentlichten Koalitionsvertrag. Zwar soll die ePA vorerst weiterhin freiwillig bleiben, doch gesetzlich Versicherte müssen ihrer Nutzung bald aktiv widersprechen und wie kompliziert sich das Widerspruchsverfahren gestalten wird, ist aktuell noch nicht bekannt.
Aktiver Widerspruch ist angesagt
Das Opt-out-Verfahren soll laut Ärzteblatt, wie auch bereits die gesamte Telematikstruktur, von der gematik GmbH (gematik) entwickelt werden. Steht diese Lösung, sollen gesetzliche Krankenkassen für jeden Versicherten automatisch eine ePA einrichten, deren Nutzung dann aktiv widersprochen werden muss. Neu ist auch, dass jeder Leistungserbringer automatisch Zugriff auf die ePA-Daten haben soll, das Zugriffsmanagement des Versicherten wird damit obsolet. Dies wird als Erleichterung angepriesen, doch das Gegenteil ist der Fall, es ist ein Angriff auf die Datenhoheit des Einzelnen.
Die Rechtfertigung für diesen Eingriff in die Privatsphäre und das Selbstbestimmungsrecht des Einzelnen ist mehr als hanebüchen: So soll die Opt-in-Lösung die Gesellschaft spalten, da nur wohlhabendere, jüngere und gebildetere deutsche Muttersprachler die Vorteile der ePA nutzen würden. Während ärmere, ältere, und Menschen mit geringerem Bildungsniveau oder Menschen, deren Muttersprache nicht Deutsch ist, benachteiligt würden. Wäre dies tatsächlich so, hätte Deutschland lediglich 0,7 Prozent wohlhabendere, jüngere und gebildetere Menschen, denn mehr nutzen die ePA gegenwärtig nicht.
Gesetze legalisieren den Zugriff auf die Privatsphäre
Welche Maßnahmen die Ampelkoalition ergreifen will, um die totale Digitalisierung möglichst schnell auf den Weg zu bringen, lesen wir im Koalitionsvertrag:
“Wir beschleunigen die Einführung der elektronischen Patientenakte (ePA) und des E-Rezeptes sowie deren nutzenbringende Anwendung und binden beschleunigt sämtliche Akteure an die Telematikinfrastruktur an. Alle Versicherten bekommen DSGVO-konform eine ePA zur Verfügung gestellt; ihre Nutzung ist freiwillig (opt-out). Die gematik bauen wir zu einer digitalen Gesundheitsagentur aus. Zudem bringen wir ein Registergesetz und ein Gesundheitsdatennutzungsgesetz zur besseren wissenschaftlichen Nutzung in Einklang mit der DSGVO auf den Weg und bauen eine dezentrale Forschungsdateninfrastruktur auf.”
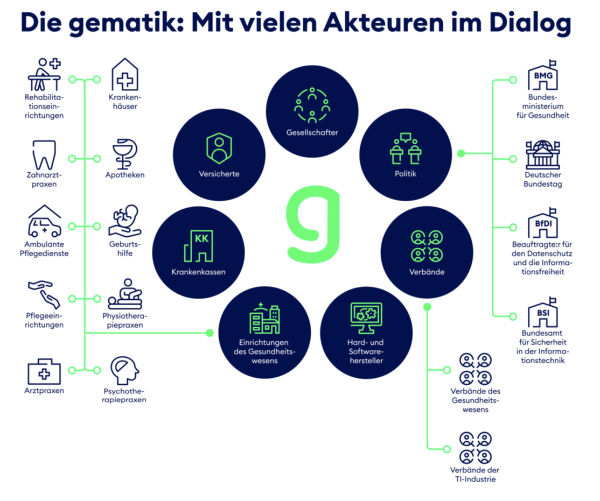
Das hört sich sportlich an, ist es aber nicht, denn die meisten dieser Dinge wurden bereits entwickelt oder stehen kurz vor ihrer Vollendung. Das Einzige was zur Umsetzung der totalen Digitalisierung im Gesundheitswesen noch fehlt, sind die sensiblen medizinischen Daten der Bürger. Der wichtigste Baustein bei dieser Transformation ist die im Koalitionsvertrag der Ampel erwähnte gematik GmbH, deren Gründung schon 2005 vom Gesetzgeber initiiert worden war. Schon seit 2005 arbeitet sie an der Etablierung einer interoperablen und sektorübergreifenden Informations-, Kommunikations- und Sicherheitsinfrastruktur (Telematikinfrastruktur), die als die Basis für eine digitale und sichere Vernetzung im Gesundheitswesen dienen soll.
Öffentlich-private Partnerschaften schädigen das Gemeinwohl
Doch die gematik ist keine reine Privatgesellschaft, ihre Struktur entspricht viel eher dem, was sich die Mitglieder des Weltwirtschaftsforums (WEF) für unser aller Zukunft ausgedacht haben: Eine Public-Private-Partnership (PPP), also eine öffentlich-private Partnerschaft. Öffentlich-private Partnerschaften sind längerfristige Vereinbarungen zwischen einer Regierung und einem oder mehreren Privatunternehmen. Auch zahlreiche andere Stakeholder, also Vertreter verschiedener Interessen – auch Lobbyisten genannt –, können, wie im Falle der gematik, beteiligt sein.
Offiziell heißt es, dass PPP durch den Zwang zu Haushaltsbeschränkungen oftmals bessere Preis-Leistungsverhältnisse bieten als reine Staatsprojekte. Dies könnte objektiv betrachtet sogar der Fall sein, gäbe es da nicht diesen von Korruption zerfressenen Sumpf, der sich in fast jedem Staat irgendwann einmal einschleicht und auch im heutigen Deutschland leider Gang und Gäbe ist.
Und weil das so ist, haben wohl eher die PPP-Kritiker recht, die meinen, dass öffentlich-private Partnerschaften die Grenzen zwischen legitimen öffentlichen Zwecken und privaten, gewinnorientierten Aktivitäten verwischen, so dass die Öffentlichkeit aufgrund von Eigeninteressen und Profitgier oft den kürzeren zieht. Diese Kritik ist mehr als gerechtfertigt, denn der Staat sollte ausschließlich das Gemeinwohl im Auge haben, während ein Privatunternehmen stets dem Gewinn verpflichtet ist. Gemeinwohl und Profit schließen sich daher kategorisch aus.
In der sehr lesenswerten Broschüre “History RePPPeated – Warum öffentlich-private Partnerschaften kein Erfolgsmodell sind”, hat die Heinrich-Böll-Stiftung detailliert die Probleme solcher Projekte untersucht. Alle 10 Projekte waren mit hohen Kosten für die öffentliche Hand und übermäßigen Risiken für den öffentlichen Sektor verbunden und wurden damit zu einer schweren Belastung für die Bevölkerung. PPP-Projekte können den Steuerzahler aber nicht nur finanziell schädigen, sie vereiteln auch das Mitspracherecht der Bürger und sind diesen nicht rechenschaftspflichtig.
Lobbyisten im Gewand der Zivilgesellschaft
Wie intransparent derartige Strukturen sein können, lässt sich auch an den zahlreichen Einflussakteuren der gematik erkennen: Gesellschafter sind das Bundesministerium für Gesundheit (BMG), die Bundesärztekammer (BÄK), die Bundeszahnärztekammer (BZÄK), der Deutsche Apothekerverband (DAV), die Deutsche Krankenhausgesellschaft (DKG), der Spitzenverband der Gesetzlichen Krankenversicherungen (GKV-SV), die Kassenärztliche Bundesvereinigung (KBV), die Kassenzahnärztliche Bundesvereinigung (KZBV) und der Verband der Privaten Krankenversicherung (PKV).
Bei allen diesen Gesellschaftern handelt es sich um Stakeholder, also Interessenvertreter, welche allerdings zu einem Großteil die Interessen bestimmter Berufsgruppen vertreten. Die Zivilbevölkerung hat damit so gut wie keinen Einfluss auf diese Struktur, die gegenwärtig, ohne demokratische Abstimmung, den totalen Umbau des Gesundheitswesens vorantreibt.
Ähnlich wie bei den Gesellschaftern sieht es im Beirat der gematik aus: Er setzt sich aus Vertretern der Länder, der Patienteninteressen, der Industrieverbände, der Wissenschaft, der hausarztzentrierten Versorgung, der Hochschulmedizin, der Pflegeeinrichtungen und Pflegeberufe, einem Bevollmächtigten der Bundesregierung für Pflege, dem Bundesbeauftragten für den Datenschutz und die Informationsfreiheit, der Patientenbeauftragten der Bundesregierung, Vertretern von Bundesbehörden sowie Vertretern weiterer Gruppen zusammen.
Auch die Interessenvertreter des Beirats haben also, mit Ausnahme der “Volksvertreter”, nichts mit den Interessen der Zivilgesellschaft gemein. Denn welchen Interessen viele der sogenannten Patientenvertreter in Wirklichkeit dienen, das dürfte jedem klar sein, der schon einmal einen der zahlreichen Pharmakongresse besucht hat. Die Zivilgesellschaft, die bei Klaus Schwabs Stakeholder-Kapitalismus ganz besonders hoch gehalten wird, hat leider nicht das Geringste mit der Bevölkerung zu tun. Denn Stakeholder sind ausschließlich die in Verbänden und Nichtregierungsorganisationen (NGO) zusammengeschlossenen Individuen. Und wessen Interessen solche Organisationen im Zweifelsfall vertreten, wurde im Rahmen der Coronakrise offenbar – ihre eigenen. Der Normalbürger hat und hatte nie eine Lobby, seine Interessen werden auch in einem Stakeholder-Kapitalismus, oder sollten wir besser Korporatismus sagen, nicht die geringste Relevanz besitzen.
Wenn der Staat zum Lobbyisten wird
Was, wenn ein Staat seine Bürger vor Willkür durch Unternehmen nicht mehr schützt, weil er selbst Teil dieser Unternehmen geworden ist? Wie kann sich der Bürger gegen derartige Konstrukte wehren und wie kann er seine demokratisch verbrieften Rechte einfordern, wenn Staat und Unternehmen keine klar getrennten Entitäten mehr sind? PPP sind zudem nicht selten ein Einfallstor für Lobbyisten. Dass der gematik-Geschäftsführer Markus Leyck-Dieken nicht unbedingt die Interessen von Patienten im Sinne haben dürfte, ergibt sich aus seiner Vita.
Leyck-Dieken ist zwar Mediziner, hat sich überwiegend als Manager in der Pharmabranche verdient gemacht: Er war als Medical Director Europe Central für das dänische Pharmaunternehmen Novo Nordisk tätig und errichtete für das kalifornische Biotech-Unternehmen Inter-Mune Inc. die erste Europa-Niederlassung. Für den israelischen Pharmakonzern Teva transformierte er als Vorsitzender der Geschäftsführung die Teva ratiopharm Gruppe erfolgreich zur digitalen Innovation. Außerdem war er globaler Leiter des Zukunftsprogramms Teva 2021 für die Digitale Patientenversorgung und hat für das japanischen Pharmaunternehmen Shionogi Europe eine Deutschland-Niederlassung aufgebaut.
Neben Berufsverbänden des Gesundheitswesens sind auch Hard- und Softwarehersteller sowie Telematikinfrastruktur-Verbände wichtige Akteure bei der gematik. Der amerikanische IT-Riese IBM ist sogar Technologie- und Projektpartner und Anbieter von elektronischen Gesundheitsakten sowohl für die GKV als auch die PKV. Die zahlreichen Akteure, die an der Telematikinfrastruktur arbeiten, finden sich auf der Website TI-Score. Ich habe mir die Noventi Group einmal etwas genauer angesehen. Bei diesem Unternehmen handelt sich um eine Holding mit einem Netzwerk aus Tochtergesellschaften und Beteiligungen. Alleinaktionär der Noventi Group ist die FSA e.V., ein wichtiger Apotheken-Interessenverband.
Das Arzt-Patientenverhältnis hat bald ausgedient
Die digitale Gesundheitsarchitektur umfasst aber weit mehr als nur die flächendeckende Nutzung der ePA, ihre flächendeckende Nutzung ist aber unabdingbar, um diese Architektur endlich zur vollen Entfaltung zu bringen. Denn neben digitalen Arznei-, Heil- und Hilfsmittelverordnungen sollen auch Videosprechstunden, Telekonsile, Telemonitoring und sogar die telenotärztliche Versorgung kurzfristig zum Standard werden. Einen Arzt werden gesetzlich Versicherte künftig in den meisten Fällen, wenn überhaupt, dann nur noch am Bildschirm zu Gesicht bekommen.
Doch Ärzte am Bildschirm werden erst der Anfang sein, denn die riesigen Mengen an medizinischen Daten werden auch zum Training lernender Algorithmen, also Künstlicher Intelligenz, genutzt. Die Mehrheit der Ärzte, die sich jetzt so euphorisch an dieser Umgestaltung beteiligt, dürfte also früher oder später obsolet werden. Diese Ärzte sägen also, ohne es zu bemerken, an ihrem eigenen Ast. Und Versicherte, die sich leichtfertig und ohne mögliche Konsequenzen zu bedenken, für die ePA entscheiden, werden sich, zumindest wenn sie gesetzlich versichert sind, mittelfristig wohl mit einer Künstlichen Intelligenz in Form eines Chat-Bots zufrieden geben müssen.
Bertelsmann-Gutachten gibt grünes Licht für Opt-out-ePA
Glücklicherweise gibt es auch Kritiker, auch wenn diese eher rar gesät sind. Klaus Bittmann, Vorstandsmitglied der Ärztegenossenschaft Nord, kritisiert beispielsweise offen die Einführung der ePA. Schon 2020 sprach Bittman davon, dass in der ePA ein Verstoß gegen gesetzliche Regelungen zu sehen sei, da die Krankenkassen, ohne vorherige Zustimmung der Patienten, über Patientendaten verfügen und diese aggregieren können. Das „Schlimme“, sagt Bittmann, sei, dass es nicht gesichert wäre, dass die Patienten die Nutzung der Daten dauerhaft ablehnen könnten. Es kann nicht sein, dass Digitalisierung über die Dinge hinweggehen kann, die die Essenz unseres demokratischen Landes und Zusammenlebens ausmachen, so Bittmann, und ich stimme ihm hier zu einhundert Prozent zu.
Den Bundesgesundheitsminister scheint jegliche Kritik kalt zu lassen. Wie bereits während der Coronakrise, gibt Karl Lauterbach auch im Falle der ePA widersprüchliche Statements von sich, wie das folgende im Handelsblatt: Die Teilnahme an der ePA solle freiwillig bleiben, die Nutzung solle aber der Regelfall werden. Doch wer glaubt, Lauterbach sei dumm, der irrt, er ist sich durchaus bewusst, dass sein Vorstoß datenschutzrechtlich problematisch ist. Doch um diesen Vorstoß zu legitimieren, haben die Stiftungen Münch und Bertelsmann ein Rechtsgutachten in Auftrag gegeben. Das Gutachten kommt – was nicht anders zu erwarten war – zu dem Schluss, dass die Umstellung der ePA auf das Opt-out-Verfahren datenschutzrechtlich problemlos sei.
War es nicht auch die Bertelsmann-Stiftung, die die Studie zum Abriss von 700 Krankenhäusern initiiert hat. Darin kommt das Berliner Institut für Gesundheits- und Sozialforschung (IGES) zum Schluss, dass 600 Krankenhäuser in Deutschland ausreichend sind. Außerdem, so die Studie, könnten so die Krankenhausfälle bis 2030 – das magische WEF-Datum für die vollendete Transformation – auf 14 Millionen pro Jahr gesenkt werden. Die entscheidenden Fragen lauten nun: Wer legt fest, wo welche Krankenhauskapazitäten vorgehalten werden und was geschieht mit den Menschen, die das Pech haben, in einer krankenhausfreien Gegend zu leben?
Und weil das WEF-Mitglied Bertelsmann diese Fragen nicht beantwortet, versuche ich eine Antwort auf diese Fragen zu geben: Für Patienten zweiter Klasse gibt es, anstelle einer qualitativ hochwertigen medizinischen Behandlung durch einen exzellent ausgebildeten Arzt, künftig Gesundheits-Apps sowie Telekonsile mit KI, Hilfskräften, Gesundheitswissenschaftlern, Studenten, Krankenschwestern sowie Ärzten aus aller Herren Länder. Nur wer tatsächlich auf dem Zahnfleisch geht oder das Glück hat, ausreichend Geld zu besitzen, wird künftig noch ein Krankenhaus von innen sehen.
Christoph Krönke, Vorstand des Instituts für öffentliches Recht, Nachhaltigkeits- und Technologierecht an der Wirtschaftsuniversität Wien, geht sogar noch einen Schritt weiter als das Bertelsmann-Gutachten. Im Ärzteblatt konstatiert Krönke: Weder die DSGVO (Datenschutz-Grundverordnung) noch das deutsche Datenschutzrecht geben dem Opt-in-Verfahren einen Vorrang. Das Gegenteil sei sogar der Fall: Aus dem Prinzip der informationellen Selbstbestimmung könne man nicht nur ein Recht gegen, sondern auch ein Recht auf Datenverarbeitung entnehmen und dabei ergäbe sich aus seiner Sicht sogar ein „verfassungsrechtlicher Impuls zum Verzicht auf Registrierungs- und Einwilligungserfordernisse, die den Nutzen der ePA für die Gesundheitsversorgung beeinträchtigen.“ Das nenne ich eine höchstinteressante Interpretation der DSGVO.
Mit dem Stiftungs-Gutachten und der Stellungnahme Krönkes im Rücken, konnte Lauterbach im November 2022 der gematik grünes Licht für die Erarbeitung der technischen und organisatorischen Voraussetzungen für die Umsetzung der Opt-out-ePA erteilen. Dabei sollen laut Apotheke Adhoc nun auch die elektronische Patientenkurzakte (ePKA), die im Rahmen von EU-Vorgaben von Bedeutung ist, sowie der elektronische Medikationsplan (eMP) in die ePA integriert werden.
Und auch Jens Baas, seines Zeichens Chef der Techniker-Krankenkasse, bläst in einem Artikel beim Handelsblatt ins selbe Horn wie Lauterbach:
„Es ist richtig, dass die Umsetzung des Opt-out unter gleichzeitiger Wahrung der Freiwilligkeit jetzt höchste Priorität bekommt“ (…) „Die Pandemie hat gezeigt, wie wichtig die Verfügbarkeit und Vernetzung von Gesundheitsdaten sind.“ Deshalb sei es wichtig, dass mit der Konzeption des Opt-out begonnen werde – „damit wir keine Zeit verlieren.”
Das digitale Krankenhaus steht in den Startlöchern
Und Baas weiß wovon er spricht, denn die Telematikinfrastruktur ist in vielen Bereichen schon weit fortgeschritten, lediglich die medizinischen Daten der Bürger fehlen noch. So hat man an der Universitätsmedizin Greifswald bereits 2018 mit dem digitalen Projekt KAS+ den Grundstein für das digitalisierte Krankenhaus der Zukunft gelegt. KAS+ ist bundesweit das erste forschungsunterstützende klinische Arbeitsplatzsystem, mit dem Krankenversorgung und medizinische Forschung untrennbar miteinander verbunden werden können. So können medizinische Daten aus der Krankenversorgung erstmals unmittelbar, wesentlich schneller und qualitativ umfassender der Forschung zugutekommen, weiß Baur, Vorstandsvorsitzender der Universitätsmedizin Greifswald, zu berichten.
KAS+ wurde mit 9,3 Mio. Euro sowohl vom Land Mecklenburg-Vorpommern als auch mit 5,2 Mio. Euro aus dem Europäischen Fonds für regionale Entwicklung (EFRE) gefördert. Die 65 mobilen IT-Wagen stehen allen Stationen zur Verfügung und sind die zentrale Anwendung für die ePA und ein wesentlicher Baustein für eine erfolgreiche Umstellung von Papier auf die komplette digitale Dokumentation, unterstreicht Baur. Auch hinter KAS+ steht, wen wundert es, so etwas wie eine PPP. Konzipiert und entwickelt wurde das Projekt vom Institut für Community Medicine, der Meierhofer AG, der Kairos GmbH und dem Datentreuhänder (UMG) der Universität Greifswald. Baur sieht das integrierte Programm übrigens als einen Meilenstein auf dem Weg zum digitalisierten Krankenhaus der Zukunft. Doch ohne die Daten in der ePA könnte sich sein digitaler Traum in Luft auflösen.
Dass es sich bei vielen PPP-Projekten um reine Subventionsprojekte handelt, die unrechtmäßig Steuergelder als Subventionen an Unternehmen zurückführen, zeigt auch ein Artikel auf der Website der Meierhofer AG mit dem Titel “Das Krankenhauszukunftsgesetz – Ihre Finanzspritze für die Digitalisierung.” Im Text erfahren wir, dass Bund und Länder mit dem Krankenhauszukunftsgesetz (KHZG) ab dem 1. Januar 2021 insgesamt 4,3 Milliarden Euro an Steuergeldern für die Digitalisierung zur Verfügung stellen. Mit KAS+ wurden auch die technischen Voraussetzungen für den Aufbau eines sogenannten Datenintegrationszentrums geschaffen, sodass sich die Unimedizin Greifswald auch als Partnerstandort des MIRACUM-Konsortiums qualifizieren konnte.
Das MIRACUM-Konsortium
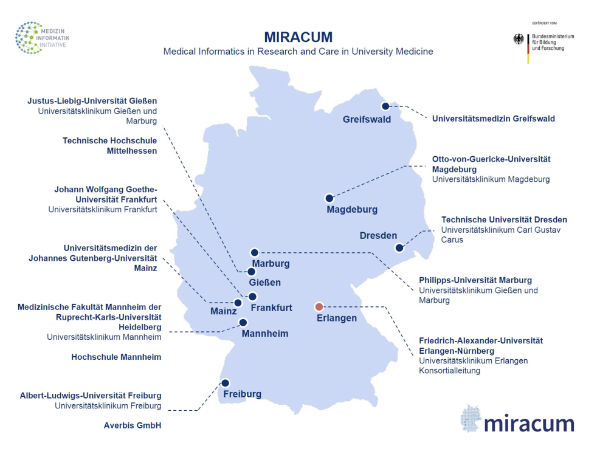
Auch das MIRACUM-Konsortium (Medical Informatics in Research and Care in University Medicine), das auch mit den Datentreuhändern der Universität Greifswald zusammenarbeitet, wird im Rahmen der Medizininformatik-Initiative des Bundesministeriums für Bildung und Forschung (BMBF) seit 2018 mit 32,1 Millionen Euro Steuergeld gefördert. Laut Presseerklärung von 2017 stehen hinter MIRACUM, acht Universitäten mit Universitätskliniken, zwei Hochschulen und ein Industriepartner. Und auch MIRACUM ist, wie könnte es anders sein, so etwas wie eine PPP.
Das Ziel von MIRACUM: Die derzeit sehr unterschiedlichen Dateninseln aus Krankenversorgung und Forschung in Datenintegrationszentren zusammenzuführen, um die Daten mit Hilfe von innovativen IT-Lösungen für Forschungsprojekte und konkrete Therapieentscheidungen zentral nutzen zu können. Die Koordination erfolgt durch den Lehrstuhl für Medizinische Informatik der Friedrich-Alexander-Universität Erlangen-Nürnberg (FAU) unter der Leitung von Hans-Ulrich Prokosch. Klinische Befunde, bildgebende Diagnostik und genetische und molekulare Untersuchungen – also hochsensible persönliche Daten – sind Beispiele von Informationen aus der Klinik, die MIRACUM vernetzt.
Außerdem wird das Konsortium Datenabfragen für die Identifikation von Patienten zur Rekrutierung für klinische Studien erleichtern. „Ziel dieser großen Förderinitiative des BMBF“, sagt Prokosch, „ist es, eine deutschlandweite, gemeinsame, datenschutzgerechte Nutzung von Patientendaten aller Art, zur Verbesserung der Patientenversorgung, im Sinne eines lernenden Gesundheitssystems, zunächst ausgehend von der Universitätsmedizin, zu ermöglichen.” Das MIRACUM Konsortium umfasst aktuell schon fast ein Viertel aller deutschen Universitätskliniken mit Daten von mehr als 10 Millionen Patienten und erstreckt sich über fünf Bundesländer.
Im August 2022 kündigte das MIRACUM-Konsortium ein Forschungsportal für die medizinische Wissenschaft an. Dabei soll der Wissenschaft für alle Arten von Studien, Zugriff auf die medizinischen Daten der Bürger gewährt werden. Die essentielle Frage lautet nun, wissen die Betroffenen von der Digitalisierung ihrer Daten, wurden sie über die “datenschutzgerechte” Nutzung korrekt aufgeklärt und haben sie dieser überhaupt zugestimmt? Die Konsortialpartner erwecken den Eindruck, dass es sich bei MIRACUM um ein rein deutsches Projekt handelt. Doch der erste Eindruck trügt, wie ein Blick auf den internationalen wissenschaftlichen Beirat zeigt. Vor allem die zahlreichen amerikanischen Berater, lassen vermuten, dass die digitalisierten Daten der deutschen Bevölkerung nicht nur EU-weit, sondern auch international genutzt werden könnten.
Algorithmen lernen bereits vom Gesundheitspersonal
Doch KAS+ und MIRACUM sind nur zwei von einer ganzen Reihe solcher Projekte. Die deutsche Projektvielfalt ist wahrlich erstaunlich. Seit 2017 gibt es am Fraunhofer FOKUS (Fraunhofer Institute for Open Communication Systems) das Projekt ERIC (Enhanced Recovery after Intensive Care), das die Versorgung von Patienten vor und nach einer intensivmedizinischen Behandlung verbessern soll. ERIC ist eine telemedizinische Plattform, die Patienten an ein neues telemedizinisches Intensivnetzwerk anschließt.
Mit Hilfe der Daten und den Rückkopplungen der Ärzte und Pflegekräfte wird die Optimierung der eingesetzten Algorithmen mit Hilfe des maschinellen Lernens angestrebt. Geschäftsführender Institutsleiter ist Manfred Hauswirth, Professor für “Open Distributed Systems” an der Technischen Universität Berlin sowie Direktor am German National Internet Institute des Weizenbaum Instituts. Hauswirth ist aber auch international bestens vernetzt, so sitzt er im Beratungsstab zahlreicher Institute wie dem Daimler Center for Automotive Information Technology Innovations (DCAITI), Salzburg Research, Computer Science Institute – Universität St. Gallen, Center for Advanced Internet Studies (CAIS), and Care Research Technology Centre (CR&T) am Imperial College London.
Wer sich mit allen diesen Projekten im Detail beschäftigt, dem wird klar, weshalb die Bundesregierung dringend die Opt-out-ePA durchsetzen muss. Es sollen möglichst schnell alle Versicherte in die bereitstehende Telematikinfrastruktur eingebunden werden, auch um die Optimierung Künstlicher Intelligenz mit Hilfe ausreichend großer Datenmengen zu beschleunigen. Denn nur mit einem möglichst großen Daten-Pool kann KI einigermaßen aussagekräftige Prognosen treffen und das soll sie schließlich im Rahmen der totalen Digitalisierung bald tun.
Dass es dabei primär um den Menschen und seine Gesundheit geht, können wir getrost vergessen. Es scheint vielmehr darum zu gehen, ein neues Wirtschaftssystem zu etablieren, dass mit den Gesundheitsdaten von Menschen handelt. Haben nicht die kaum getesteten mRNA-Therapien, die man uns als Impfungen unterjubeln wollte, gezeigt, um was es in diesem Gesundheitssystem tatsächlich geht? Um Geld, und zwar viel Geld.
Datenklau auf europäisch: Der European Health Data Space
Die EU ist nach dem WEF der wichtigste Treiber der totalen Digitalisierung. Um zu verstehen, weshalb die deutsche Politik jedem Bürger möglichst schnell eine ePA unterjubeln will, kommt man deshalb nicht umhin, sich auch mit den zahlreichen EU-Verordnungen zu diesem Thema auseinanderzusetzen. Um die medizinischen Daten der europäischen Bevölkerung vorerst europa- und später wohl auch weltweit nutzen zu können, hat die EU den European Health Data Space (EHDS) ins Leben gerufen. Eines der formulierten Kernziele des EHDS ist der Austausch von Gesundheitsdaten in einem einheitlichen Format über nationale Grenzen hinweg. Im Mai 2021 startete die EU-Kommission das EHDS-Gesetzgebungsverfahren, ein Jahr später wurde der erste Kommissionsentwurf “Vorschlag für eine Verordnung des Europäischen Parlaments und des Rates über den europäischen Raum für Gesundheitsdaten” vorgelegt.
Dort heißt es unter Gründe und Ziele des Vorschlags:
“In der europäischen Datenstrategie wurde die Schaffung bereichsspezifischer gemeinsamer europäischer Datenräume (Hervorhebung durch die Autorin) vorgeschlagen. Der europäische Raum für Gesundheitsdaten (European Health Data Space, im Folgenden „EHDS“) ist der erste Vorschlag für einen solchen bereichsspezifischen gemeinsamen europäischen Datenraum. Er wird dazu dienen, gesundheitsbezogene Herausforderungen im Zusammenhang mit dem Zugang zu elektronischen Gesundheitsdaten und ihrem Austausch anzugehen, ist einer der Prioritäten der Europäischen Kommission im Gesundheitsbereich und wird ein integraler Aspekt beim Aufbau einer europäischen Gesundheitsunion (Hervorhebung durch die Autorin) sein. (…) Außerdem wird es Akteuren aus Forschung und Innovation sowie politischen Entscheidungsträgern ermöglicht, diese elektronischen Gesundheitsdaten auf vertrauenswürdige und sichere Weise unter Wahrung der Privatsphäre zu nutzen.”
Es soll also nicht nur die Forschung, sondern auch Akteure einer nicht näher spezifizierten Innovation und sogar sämtliche politische Entscheidungsträger der EU auf die sensiblen medizinischen Daten eines jeden einzelnen EU-Bürgers zugreifen können. Wie gefährlich die totale Transparenz von persönlichen Daten werden könnte, zeigt auch der nun neu zu verhandelnde Pandemievertrag mit der WHO. Dort sollen in Artikel 3.1 die Wörter “with full respect for the dignity, human rights and fundamental freedoms of persons” gestrichen werden. Sind Nichtgeimpfte bekannt, und das werden sie im Rahmen der totalen Digitalisierung bald sein, könnte man sie nach diesem neuen Artikel dann möglicherweise auch zwangsweise impfen?
Europas eHDSI, die ePA und die e-ID
Neben dem EHDS hat die EU auch bereits die eHealth-Diensteinfrastruktur (eHDSI) etabliert. Mit eHDSI, deren Basis die ePA ist, welche an eine e-ID gekoppelt wird, sollen personenbezogene Gesundheitsdaten zwischen EU-Ländern ausgetauscht werden. Vordergründig soll sie lediglich die medizinische Versorgung in anderen EU-Ländern sicherstellen, denn es könne jeder Arzt, im Falle einer Behandlung im Ausland, problemlos auf die relevanten Daten zugreifen, doch die Wahrheit sieht wohl wie so oft völlig anders aus. Zum einen sprechen Ärzte nicht sämtliche in der EU gesprochenen Sprachen, zum anderen haben Medikamente in verschiedenen Ländern nicht selten unterschiedliche Namen, zumindest wenn es sich nicht um Generika handelt.
Auch der Austausch medizinischer Daten zwischen verschiedenen Ländern ist bereits genau geregelt. Hier gibt es einen Überblick, welche Länder Zugriff auf die Patientenkurzakten haben. Derzeit werden laut EU-Kommission die elektronischen Verschreibungen sowie die elektronischen Patientenkurzakten in allen EU-Ländern eingeführt. Es ist aber sicher nur reiner Zufall, dass Lauterbach die elektronische Patientenkurzakte nun auch in die ePA integrieren lässt. Und auch die Eile des Gesundheitsministers wird zunehmend klarer, denn schon 2025 werden beide Dienste schrittweise in 25 EU-Ländern eingeführt, eines davon ist Deutschland.
Sekundärdatennutzung in der EU und weltweit
Noch viel interessanter als die Primärnutzung der Gesundheitsdaten gestaltet sich die Sekundärdatennutzung, die unter TEHDAS (Towards European Health Data Space) folgendermaßen beschrieben wird:
„Schaffung eines kohärenten, vertrauenswürdigen und effizienten Umfelds für Forschung, Innovation, Politikgestaltung und Regulierungstätigkeiten.“
Worum es sich wohl bei den ominösen Regulierungstätigkeiten handelt? Und weshalb werden für Politikgestaltung und Regulierungstätigkeiten die persönlichen medizinischen Daten eines Individuums benötigt? Die Antwort auf diese Fragen kann jeder für sich selbst beantworten.
Und es wird noch besser, denn TEHDAS wird vom finnischen Innovationsfonds Sitra koordiniert, welcher über Laura Järvinen auch mit dem WEF verbunden ist. Die Bank von Finnland und das finnische Parlament statteten Sitra mit einem Stiftungskapital von rund 84 Millionen Euro aus. Dieses Kapital hat den Grundstein für das heutige Anlagevermögen von Sitra gelegt, dessen Erträge die Finanzierung der zukunftsorientierten Arbeit von Sitra ermöglichen sollen. Ende 2021 betrug der Marktwert des gesamten Anlagevermögens von Sitra 1,107 Milliarden Euro. Die Investments liegen in den Bereichen, in denen das Wissen um die Gesundheitsdaten aller Menschen besonders gewinnträchtig werden könnte: Gesundheitsvorsorge, Biotechnologie, Therapeutika, Medizinische Diagnostik und Medizingeräte.
Auch eine deutsche Beteiligung an TEHDAS darf selbstverständlich keinesfalls fehlen: So finden wir dort das neu geschaffene Forschungsdatenzentrum (FDZ) Gesundheit, das am Bundesinstitut für Arzneimittel und Medizinprodukte angesiedelt ist, außerdem die bereits bekannte gematik sowie die Statistischen Ämter des Bundes und der Länder. Das noch im Aufbau befindliche FDZ Gesundheit wird nach seinem Start mit vielfältigen Aufgaben zur Sekundärnutzung der sensiblen medizinischen Daten der Bevölkerung betraut sein.
Dabei geht es aber mitnichten um die Förderung der Gesundheit der Bürger, auch wenn das der Name vielleicht fälschlicherweise impliziert. Nein, es geht um die Freigabe der medizinischen Daten der Bürger an “Hinz und Kunz”, auch wenn das nicht ganz so eindeutig kommuniziert wird. Das FDZ Gesundheit prüft die Anträge berechtigter Institutionen auf Datennutzung nach §303e (1) SGB V, welche laut Website bereits ab 2023 online gestellt werden können. Darüber hinaus bietet das FDZ Gesundheit eine Beratung für Nutzungsberechtigte deutscher Gesundheitsdaten und obendrein werden noch spezielle Schulungsmöglichkeiten angeboten.
Das FDZ Gesundheit verschachert also sozusagen die medizinischen Daten der Bevölkerung an wen auch immer. Das Aufgabenspektrum dieser Institution entspricht in etwa dem, was der digital-finanzielle Komplex, vertreten durch das WEF, als Industrie 4.0 bezeichnet:
Es sollen virtuelle Analyseräume geschaffen werden, in denen Forscher ihr Analysen mittels etablierter Analysewerkzeuge ausarbeiten und ausführen können.
Die neue Analyseumgebung wird skalierbar sein, so dass eine höhere Anzahl an Big-Data-Analysen verarbeitet werden kann.
Außerdem soll ein leistungsfähiges Rechenzentrum für die schnellere Berechnung aufgebaut werden und mit umfangreichen und aktuellen Datensätzen sollen auch spezifische Forschungsfragen beantwortet werden können.
Wie hört sich das für Sie an? Für mich hört sich das nach einem legalisierten Datenklau an, der den Menschen als Fortschritt in Medizin und Forschung verkauft wird. Und für die Nutzung der Produkte, die mit den Daten und den Steuergeldern der Bevölkerung entwickelt werden, muss der einzelne dann noch einmal tief in die Tasche greifen. Gibt es ein genialeres Geschäftsmodell? Dass Medizin künftig sehr teuer werden wird, das geht auch aus dem Artikel des WEF hervor, aus dem ich weiter unten zitiere.
Endziel: Körpernetzwerke
Wie bei allen übergriffigen Geschäftsmodellen und Industrien, wird es auch hier nicht bei der ePA und der Nutzung der in ihr gespeicherten medizinischen Daten bleiben. Zu verlockend sind die Möglichkeiten der Kontrolle, der ungefragten Intervention und der prognostizierten Gewinne. Das Endziel der totalen Digitalisierung des Gesundheitssystem wird klarer, wenn man sich mit der Entwicklung von Körpernetzwerken befasst.
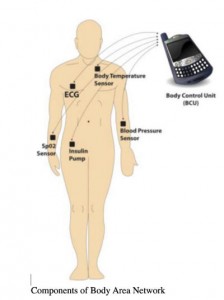
Screenshot aus dem Artikel von Tarun Agarwal. Quelle & Rechte Tarun Agarwal. https://www.elprocus.com/ban-body-area-network/
Die sogenannten Body Area Networks (BAN) sind definiert als eine Gruppe von drahtlosen Sensoren, die von einem Patienten getragen oder in ihn eingeführt werden und zur Überwachung der Vitalfunktionen und anderer physiologischer Parameter dienen. BAN sind schon lange keine Zukunftsmusik mehr, die Suche nach “body area network” in der National Library of Medicine liefert 7.074 wissenschaftliche Publikationen zu diesem Thema. Darunter auch ein Aufsatz mit dem Titel “An Intelligent and Energy-Efficient Wireless Body Area Network to Control Coronavirus Outbreak.”
Am Fraunhofer Institut für Integrierte Schaltungen wurde mit senSAVE, Senior Assistance for Vital Events, bereits ein funktionstüchtiges BAN entwickelt. Das System ermöglicht die mobile Erfassung medizinischer Parameter wie EKG, Blutdruck und Sauerstoffsättigung mit Hilfe miniaturisierter, intelligenter Sensoren. Die drahtlose Vernetzung der Sensoren erfolgt mittels eines körpernahen Funknetzwerkes, also eines BAN. Das Ganze hat zudem eine Online-Anbindung und ermöglich eine 24/7-Überwachung von Patienten.
Auch an der Fakultät für Elektrotechnik und Informatik der Leibnitz-Universität Hannover werden BAN entwickelt. Dort wird auch die Funktionsweise der drahtlosen Körpernetzwerke gut für Laien erklärt. Die Sensoren können entweder in Form von Wearables wie Smartwatches getragen oder in Kleidung integriert werden, sie können aber auch direkt am Körper angebracht oder in den Körper implantiert werden. Neben der Überwachung der Vitalfunktionen, können die Sensoren auch zu therapeutischen Zwecken, wie beispielsweise einer Neurostimulation genutzt werden.
Wie die Übernahme des Menschen durch BAN aussehen könnte, erläutert Tarun Agarwal in seinem Artikel “What is Body Area Network (BAN)?”. Agarwal spricht zwar auch von medizinischen Anwendungen, so glaubt er, dass mit Hilfe von BAN weltweit eine preisgünstige Gesundheitsversorgung aufgebaut werden könnte. Und er spricht auch das an, was mir schon länger durch den Kopf geistert, nämlich, dass die Daten, die von implantierten Sensoren in das Netz eingespeist werden, an alle Ärzte weltweit übermittelt werden. Es wäre in einer solchen Welt also nicht mehr möglich, den Arzt seines Vertrauens selbst auszuwählen, vielmehr könnte der freundliche Doktor auch in Kalkutta oder Kapstadt sitzen. Eine derartige Medizin, und sie ist leider keine Utopie, wäre nicht nur kalt und unpersönlich, sie wäre in der Tat menschenverachtend.
Einmal akzeptiert, könnten BAN aber auch im täglichen Alltag Einsatz finden. Der Autor sieht sie künftig auch in den Bereichen Fahrassistenzsysteme, elektronisches Bezahlen und Bürosicherheit. Damit würden Handlungs- und Entscheidungsfreiheit, völlig unbemerkt, immer mehr durch Algorithmen eingeschränkt. Menschen würden zu Sklaven der Technik, womit sich der Traum von Transhumanisten wie Ray Kurzweil, Yuval Noah Harari, Klaus Schwab und Elon Musk wie von selbst erfüllen würde. Wer also nicht aufpasst, könnte, fast ohne es zu merken, in diese entmenschlichte Welt hineinschlittern, an deren Ende sogar der Zusammenschluss der einzelnen BAN, also die Vernetzung der gesamten Menschheit stehen könnte.
WEF will Gesundheit zur Weltwährung machen
Dass das WEF eine gewichtige Rolle bei der digitalen Transformation hin zu Industrie 4.0 spielt, ist mittlerweile kein Geheimnis mehr. Die Texte auf der Website des WEF sind eindeutig und lassen an Zielen seiner internationalen Mitglieder keinen Zweifel aufkommen. Es soll nicht nur das gesamte Gesundheitssystem komplett digitalisiert werden, auch alles, was der Einzelne tut, seine medizinischen Daten und physiologischen Körpervorgänge sollen zu einer Währung in einer digitalen Industrie und komplett digitalisierten Welt werden.
Die ePA ist nur das Einfallstor zu dem Szenario, welches Klaus Schwab bereits in seinen Büchern beschrieben hat und auch seine Website ist eine exzellente Quelle für das, was geplant ist. So wollen Schwab und seine internationalen Freunde einen “freien Markt, der Gesundheit schafft”, etablieren. In dem Artikel heißt es:
“Damit so ein Markt funktionieren kann, müssen wir in der Lage sein, die durch jede Transaktion geschaffene oder zerstörte Gesundheit zu berücksichtigen, damit wir Transaktionen nach ihrem gesundheitsfördernden Potenzial bewerten können. Dazu ist neben dem Geld eine neue Rechnungseinheit erforderlich, vielleicht in Form eines Treuepunktesystems, das Transaktionen belohnt, die die Gesundheit durch den Aufbau von Sozial- und Naturkapital fördern. Aber welche Recheneinheit könnte so unterschiedliche Auswirkungen wie Klimawandel und Krebs, der durch das Rauchen einer Zigarette verursacht wird, berücksichtigen? Und könnte eine solche Recheneinheit angesichts wissenschaftlicher Untersuchungen ausreichend stabil bleiben, um für die internationale Governance nützlich zu sein?”
Damit die Gesundheit zu einer rentablen Währung für die Hersteller von Gesundheitsprodukten werden kann, braucht es also auch ein Messverfahren, damit der Einzelne auch weiß, wie viele Wellness-Produkte er noch erwerben muss, um die Gesundheitsvorgaben erfolgreich zu erfüllen. Schließlich muss der 1,5 Billionen Dollar Wellness-Markt noch weiter wachsen, wie ein von McKinsey verfasster Artikel beim WEF zu berichten hat.
Auch für das Messverfahren, welches gesundheitstreues Verhalten künftig ermitteln soll, haben die Internationalisten des WEF schon eine gute Möglichkeit ins Auge gefasst:
“Wir arbeiten an der Anpassung des ‘qualitätsbereinigten Lebensjahres’ oder Qaly. Ein Qaly ist ein Jahr bei perfekter Gesundheit. Es wurde von der Ärzteschaft entwickelt, um in einer Welt mit begrenzten Ressourcen zu entscheiden, welche medizinischen Behandlungen man sich leisten kann und welche nicht.
Vom Konzept her können wir uns vorstellen, wie sich das Rauchen einer Zigarette auf die Qalys eines Einzelnen auswirkt, oder wie sich die Kohlenstoffemissionen, die zu einer Störung des Klimas führen, auf die Gesundheit der Weltbevölkerung auswirken. Jede Transaktion, vom Kauf einer Zigarette bis zum Kauf eines Liters Benzin oder einer Tasse fair gehandelten Bio-Kaffees, kann in Qalys bewertet werden.
Auf diese Weise wird die Gesundheit zur Währung der neuen Wirtschaft. In dem Maße, wie die Daten wachsen und das Wissen zunimmt, verbessern sich auch unsere Schätzungen von Qalys. Unsere Wirtschaft wird immer besser darin, Gesundheit zu erzeugen. Individuelle, nationale und globale Qalys-Konten verbinden die Mikroökonomie mit der Makroökonomie, individuelle Entscheidungen mit der Regierungspolitik.”
Die EU tanzt nach der Pfeife des WEF
Auch die EU arbeitet mit Hochdruck an den Vorgaben des WEF, bis 2030 den Great Reset, also die totale Digitalisierung, erfolgreich zu vollenden. Dabei soll wie beim WEF nicht nur die Wirtschaft, sondern auch jeder Einzelne digitalisiert werden. Die EU hat die digitalen Ziele bis 2030 bereits festgelegt und überprüft deren Erreichen jährlich mit dem Digital Economy and Society Index (DESI). In 2022 gab es während der Covid-Pandemie Fortschritte, heißt es, doch die digitalen Fähigkeiten, kleine und mittelständische Unternehmen sowie 5G-Netzwerke würden noch hinterherhinken.
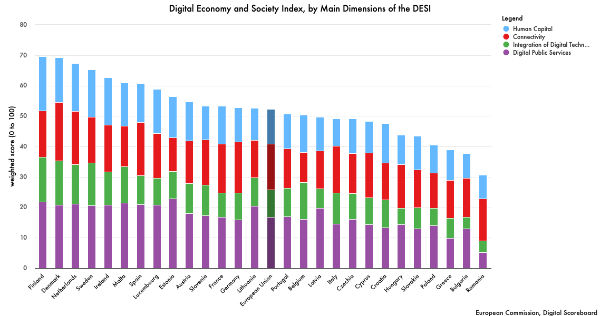
Fortschritt bei der totalen Digitalisierung nach Ländern gemäß DESI. Quelle: https://digital-strategy.ec.europa.eu/en/policies/desi
Margrethe Vestager, Executive Vice-President, die sich in der EU um das digitale Zeitalter kümmert, äußert sich klar und deutlich:
“Der digitale Wandel beschleunigt sich. Die meisten Mitgliedstaaten machen Fortschritte beim Aufbau widerstandsfähiger digitaler Gesellschaften und Volkswirtschaften. Seit dem Ausbruch der Pandemie haben wir erhebliche Anstrengungen unternommen, um die Mitgliedstaaten beim Übergang zu unterstützen. Sei es durch die Konjunktur- und Resilienzpläne, den EU-Haushalt oder in jüngster Zeit auch durch den strukturierten Dialog über digitale Bildung und Kompetenzen. Denn wir müssen das Beste aus den Investitionen und Reformen machen, die notwendig sind, um die Ziele des digitalen Jahrzehnts im Jahr 2030 zu erreichen. Der Wandel muss also schon jetzt stattfinden.”
Wir brauchen eine öffentliche Debatte
Ich weiß nicht wie es Ihnen nach der Lektüre dieser vor Hybris strotzenden Texte einiger nichtgewählter Technokraten geht, die glauben, die Welt nach ihre Wünschen und Vorstellungen umgestalten zu können? Ich war sprachlos. Jedem sollte klar sein, wessen Agenda hinter dieser Transformation des Gesundheitswesens steht. Und jeder sollte sich bewusst machen, welch eine Dystopie auf die nächsten Generationen zukommen könnte, sollte es der letzten aufgeklärten Generation nicht gelingen, diesen technokratischen Irrweg, der nicht nur schnurstracks in den Transhumanimus, sondern auch in die totale Überwachung führen wird, zu stoppen.
Was hier angekündigt wird, riecht nach knallhartem Ökosozialismus und einer perfiden Gesundheitsdiktatur nach dem Vorbild Chinas. Beidem wird sich keine Gesellschaft mehr entziehen können, wenn die Digitalisierung des persönlichen Lebens, der Gesellschaft und der Wirtschaft, an der bestimmte Akteure und Netzwerke gegenwärtig mit Hochdruck arbeiten, wie geplant durchgesetzt wird.
Eines müssen wir erkennen, auf die Beteiligten, und dazu gehören auch Politiker weltweit, können wir nicht hoffen. Letztere sind zu Handlangern einer international agierenden macht-, kontroll- und geldgierigen Finanz- und Digitalelite mutiert. Einige mögen in ihrer Naivität sogar glauben, dass die totale Digitalisierung zum Wohle der Menschheit und des Planeten geschieht, doch der Weg in die Hölle war schon immer mit guten Vorsätzen gepflastert. Und selbst wenn es so wäre, selbst wenn die totale Digitalisierung nur Gutes im Sinn hätte, so müsste sie dennoch freiwillig bleiben, müssten nichtdigitale Alternativen für die Menschen der Gesellschaft bereitstehen, die sich diesem immer weiter ausufernden Technikwahn nicht anschließen möchten, sondern sich für ein naturverbundenes Leben entscheiden.
Der Mensch hält sich für die Krone der Schöpfung, wäre er dies, hätten wir eine offene Diskussion über diese Dinge und würden die Wünsche Andersdenkender respektieren, anstatt sie zu diffamieren, abzuwerten und auszugrenzen. Die Menschheit hat nur zwei Möglichkeiten, sich beugen und brav folgen, wer dies tut, wird kaum bemerken, dass er irgendwann einmal in einer digitalen Diktatur gelandet ist, oder aber ihr Paroli bieten. Ich plädiere zwar für Letzteres, bezweifle jedoch, dass mir ohne eine offene Diskussion in der Gesellschaft, allzu viele Menschen folgen werden.
Dieser Artikel erschien auch beim Online Magazin Rubikon.
Update 13. März 2023: Nachfolgend meine Kommunikation mit dem Bundesministerium für Gesundheit. Leider fühlen sich die Beamten, die von den Steuergeldern der Deutschen bezahlt werden, nicht zuständig, wenn es um die Beantwortung essentieller Fragen zur elektronischen Patientenakte geht. Ich denke deshalb, wir benötigen eine Vielzahl dieser Staatsdiener nicht mehr, da sie lediglich einer kleinen Clique, die sich als Staat identifiziert, dienen und nicht dem eigentlichen Souverän, der deutschen Bevölkerung.
Meine 1. Anfrage:
Sehr geehrte Damen und Herren,
bitte teilen sie mir umgehend mit, wie man gegen der Nutzung der elektronischen Patientenakte (ePA) widersprechen kann. Bitte senden sie mir auch ein rechtskräftiges Dokument zum Widerspruchsverfahren.
Teilen sie mir ebenfalls mit, wie es sich mit den Gesundheitsdaten von deutschen Staatsbürgern verhält, die gegenwärtig im Ausland leben. Wird auch für sie eine ePA angelegt, und wenn ja, wie können sie einer solchen widersprechen?
Bitte sehen sie davon ab, mir zusammenkopierte Textbausteine zu senden, ich möchte eine individuelle Antwort auf mein E-Mail.
Außerdem bitte ich darum, den Namen der Person zu erfahren, die sich dieser E-Mail annimmt.
Vielen Dank.
1. Antwort des BMG:
Sehr geehrte Frau Hörrlein,
vielen Dank für Ihre E-Mail vom 9. März 2023.
Sie fragen, wie Sie der Datenspeicherung im Kontext des geplanten Opt-Out-Verfahrens zur elektronischen Patientenakte (ePA) widersprechen können.
Die ePA gehört zu den wichtigsten Anwendungen der Digitalisierung unserer Gesundheitsversorgung. Mit ihr haben Versicherte die Möglichkeit, Gesundheitsdaten, beispielsweise zu medizinischen Untersuchungen, Diagnosen und Befunden, ihren Behandlerinnen/Behandlern einrichtungs- und sektorenübergreifend zur Unterstützung ihrer persönlichen medizinischen Behandlung bereitzustellen.
Obwohl die ePA seit Anfang 2021 flächendeckend für alle gesetzlich Versicherten zur Verfügung steht, konnten die Potenziale der ePA zur Verbesserung der Behandlungsqualität bisher kaum genutzt werden. Gründe hierfür sind u. a. Bereitstellungs- und Nutzungshemmnisse bei Versicherten und Leistungserbringern. Um die Nutzbarkeit der ePA im Sinne der Versicherten zu fördern, wird für die ePA daher ein sogenanntes Opt-out Verfahren entwickelt. Wichtig ist, dass die Nutzung der ePA für Versicherte auch weiterhin freiwillig sein wird.
Derzeit wird im Bundesministerium für Gesundheit der gesetzgeberische Handlungsbedarf für die Umsetzung des Opt-out-Verfahrens geprüft. Mit dem neuen Opt-out-Verfahren soll allen Versicherten zukünftig eine ePA zur Verfügung gestellt werden, die mit grundsätzlich relevanten Gesundheitsdaten befüllt ist und im Behandlungskontext den Ärztinnen und Ärzten zur Verfügung steht. Wer das nicht möchte, kann widersprechen. Auch im Forschungskontext sollen Daten zukünftig automatisch zur Verfügung gestellt werden können. Wie das Widerspruchsverfahren (Opt-Out) konkret ausgestaltet wird, ist ebenfalls Gegenstand der Prüfung.
Bis zum Inkrafttreten eines entsprechenden Änderungsgesetzes gelten die bisherigen Regelungen für die ePA. Demnach müssen Versicherte aktiv eine ePA bei ihrer Krankenkasse beantragen. Ein Widerspruch ist nach der aktuellen Gesetzeslage daher weder möglich noch geboten.
Mit freundlichen Grüßen
Ihr Bürgerservice
Referat L 9 – Beratung und Information
für Versicherte und Leistungserbringer
Bundesministerium für Gesundheit
Meine 2. Anfrage:
Sehr geehrte Damen und Herren,
vielen Dank für ihre E-Mail, leider beantwortet sie meine Fragen nur unzureichend. Ich habe mich selbst umfangreich mit der ePA und ihren Anwendungsbereichen befasst und mir sind die Dinge, die sie kommunizieren, hinreichend bekannt.
Bitte sind sie doch so freundlich und beantworten sie mir die folgenden Fragen:
1. Wird im Rahmen des Opt-out-Verfahrens die geplante ePA auch für Staatsbürger angelegt, die gegenwärtig im Ausland leben?
2. Bis wann werden die Informationen zum Widerspruchsverfahren öffentlich bekanntgegeben? Bitte geben sie mir einen ungefähren Zeithorizont an.
3. Weshalb gilt das Opt-out-Verfahren lediglich für Kassenpatienten, wohingegen Privatpatienten davon ausgeschlossen sind?
Ich denke, sie sind sich bewusst, dass dieses Vorgehen ein Eingriff in das Selbstbestimungsrecht hinsichtlich sensibelster Daten ist. Ich möchte unter keinen Umständen, dass meine Daten, welche auch immer, mit wem auch immer, geteilt werden. Rechtliche Schritte behalte ich mir vor.
Vielen Dank für die Beantwortung meiner Fragen.
2. Antwort des BMG:
Sehr geehrte Frau Hörrlein,
wir nehmen Bezug auf Ihre erneute E-Mail vom 10. März 2023. Antworten auf Ihre Fragen sind derzeit nicht möglich, da keine Aussagen zu in Rede stehenden Vorhaben erfolgen können.
Wir empfehlen Ihnen, die Webseite des Bundesministeriums für Gesundheit, https://www.bundesgesundheitsministerium.de, zu verfolgen. Dort wird der Gesetzesentwurf veröffentlicht.
Mit freundlichen Grüßen
Ihr Bürgerservice